
El cáncer de mama hereditario es aquel que aparece en personas portadoras de mutaciones en genes de riesgo en la línea germinal. Se calcula que hasta un 5-10% de todos los tumores malignos de mama son hereditarios.
En este artículo nos centraremos en entender qué supone un diagnóstico de cáncer de mama hereditario.
Pruebas para detección de cáncer de mama hereditario
El objetivo de un test genético es evaluar el riesgo individual de padecer cáncer y personalizar las medidas de prevención en cada caso.
El estudio de cáncer de mama hereditario se empieza normalmente en una persona muy joven en el momento del diagnóstico (menos de 40 años), con historia familiar de gran presencia de cáncer de mama y/u ovario en diferentes miembros de la familia, en casos de tumores bilaterales o tumores muy concretos.
Cuando identificamos a la persona candidata idónea para empezar el estudio en una familia, podemos ofrecerle un test genético.
Los posibles resultados del test a la candidata idónea pueden ser:
- Positivo
Se encuentra una variante que explica o justifica el riesgo de la familia. Indica que esa persona tiene un riesgo incrementado de padecer cáncer. Se puede hacer el test a otros familiares. Se le indicarán una serie de recomendaciones y prevenciones.
- No informativo
En el test no se encuentra ninguna variante genética. No se puede usar el resultado para hacer estimaciones de riesgo ni para hacer recomendaciones. Sí que se puede valorar la historia familiar y buscar a otro miembro de la familia que pueda proporcionar información.
En esta situación, no hablamos de un test negativo, sino que hablamos de resultado no informativo porque todavía no se tiene conocimiento de todos los genes relacionados con cáncer de mama hereditario.
- Otras variantes genéticas
Los genes pueden presentar muchas variaciones. A día de hoy no se tiene conocimiento de todas ellas ni de su impacto en el riesgo de cáncer de mama. Si se detectan variantes de significado desconocido se intenta incluir a los pacientes dentro de estudios que permitan seguir avanzando en el conocimiento de la genética para mejorar la personalización en el futuro.
El test genético es únicamente útil si es positivo y nos proporciona información suficiente para tomar decisiones de prevención de cáncer de mama hereditario. Cuando se conoce la mutación de la paciente, se puede ofrecer el test a otros miembros de la familia buscando únicamente la variante que ya se ha encontrado. Si el familiar tiene también esa variante, se le denomina persona portadora. Se le harán recomendaciones de prevención también a esa persona. Si no se encuentra la variante, el familiar es un verdadero negativo, y se le denomina persona no portadora. Su riesgo de padecer un tumor es el mismo que el de la población general.
Mutaciones hereditarias
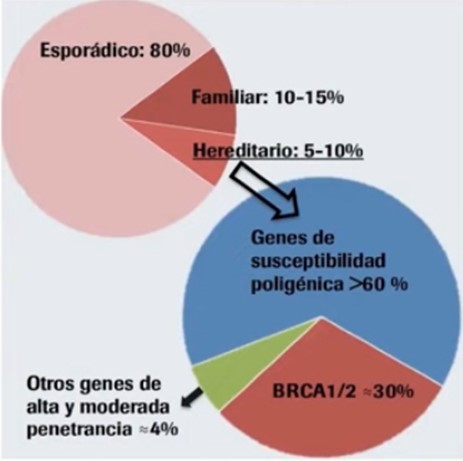
Solo entre el 5 y el 10% de los cánceres de mama son hereditarios porque conocemos cuál es la alteración genética que los causa. De estos, un 30% son causados por alteraciones en los genes BRCA1 y BRCA2, que son genes de alto riesgo.
De aquellos casos que son hereditarios, hay una proporción minoritaria del 4% que incluye otros genes que son de alto o moderado riesgo, pero menos frecuentes en la población general.
Finalmente, existe un gran grupo de genes de susceptibilidad poligénica, que por sí solos confieren un riesgo bajo de desarrollar cáncer de mama en la población general, pero que si se agrupan en una persona pueden conllevar un riesgo alto. Representan el 60% del cáncer de mama hereditario.
Imagen 1. Gráfica de los porcentajes de mutaciones que dan origen al cáncer de mama.
Síndrome de cáncer de mama y ovario hereditario
El síndrome de cáncer de mama y ovario hereditario está causado por mutaciones en los genes BRCA1 y BRCA2 y la persona portadora tiene un riesgo alto de desarrollar estas enfermedades: Mientras que la población general tiene un riesgo del 12% de padecer cáncer de mama, las personas portadoras de esos dos genes tienen un riesgo estimado entre el 50 y el 80% según las series consultadas.
Debemos tener en cuenta que los hombres también pueden ser portadores de mutaciones en los genes BRCA1 y BRCA2 aunque el riesgo de cáncer de mama en ellos es mucho menor. Este síndrome también se relaciona con cáncer de próstata en hombres y con cáncer de páncreas y melanoma en ambos sexos.
Las personas que hayan padecido cáncer de mama en un pecho también pueden desarrollar cáncer de mama en el otro pecho, dependiendo de la edad al diagnóstico y el tipo de mutación que tengan, y el riesgo puede aumentar un 10% cada 10 años de vida.
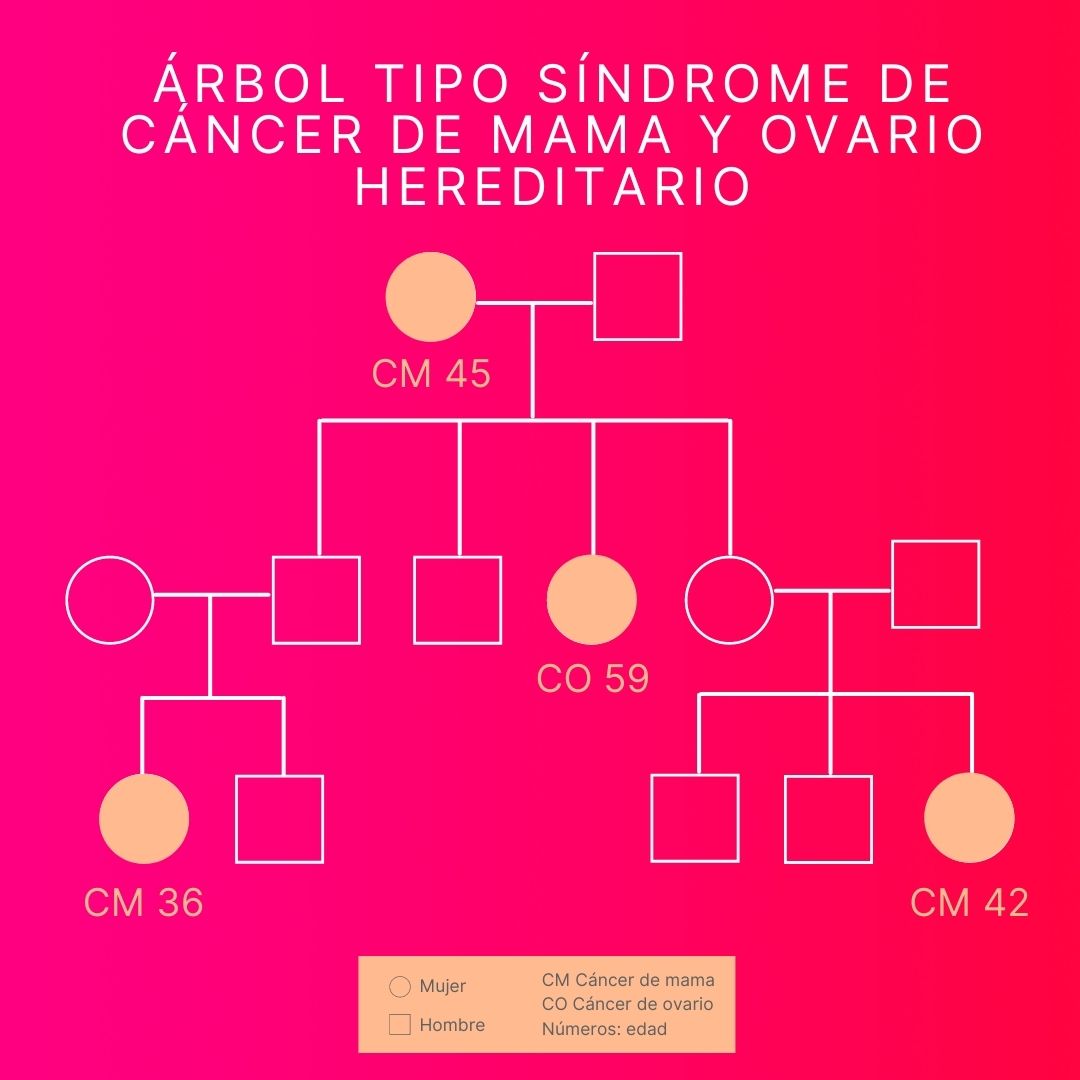
Imagen 2. Ejemplo de un árbol tipo de cáncer de mama y ovario hereditario que llevaría a un estudio genético.
Recomendaciones para personas portadoras
- Estilo de vida saludable
Sabemos que la obesidad, el sedentarismo y el consumo de alcohol y tabaco son factores que aumentan el riesgo de cáncer. Por lo tanto, debemos intentar evitar estos hábitos.
- Seguimiento clínico para poder garantizar un diagnóstico precoz.
La resonancia magnética anual es una prueba muy sensible que detecta tumores de manera precoz. Detecta entre un 90 y 100% de los tumores en estado inicial con una muy elevada probabilidad de curación en las mujeres de alto riesgo, por lo que es una prueba muy importante y es la primera opción para las mujeres portadoras y con riesgo de cáncer de mama hereditario.
- Prevención primaria
La cirugía profiláctica es un método preventivo muy eficaz, pero es un procedimiento agresivo.
La mastectomía bilateral profiláctica elimina el tejido mamario de los dos pechos, y por lo tanto es una línea de prevención que no está exenta de molestias, dolores y morbilidad. Puede tener un gran impacto psicológico, sobre todo en mujeres, aunque se puede hacer una reconstrucción inmediata. La reducción del riesgo es de más del 90% pero siempre puede haber un riesgo residual ya que pueden quedar restos de tejido mamario. Sin embargo, no está demostrado que las mujeres que realizan un seguimiento a través de resonancia tengan peor supervivencia que las mujeres que se someten a cirugía preventiva. Por lo tanto, es necesario pedir consejo experto y meditar muy bien la decisión antes de someterse a mastectomías preventivas.
La cirugía profiláctica contralateral se ofrece a pacientes que ya tienen o han tenido un tumor de mutación BRCA1 y BRCA2 en un pecho. En este caso, hay mayor evidencia de un posible impacto favorable en la superviviencia de las mujeres afectas.
El tratamiento hormonal con Tamoxifeno tiene menos evidencia de beneficio, y se trata de un tratamiento indefinido de por vida para mujeres sanas, por lo que es más complicado de recomendar y cumplir.
Paradigma actual
Existen fármacos novedosos que mejoran la supervivencia y previenen recaídas en pacientes con cáncer de mama avanzado asociado a los fenotipos BRCA1 y BRCA2, como por ejemplo las quimioterapias basadas en platino. También hay fármacos orales llamados inhibidores de PARP, que han demostrado retrasarla progresión en casos de enfermedad avanzada y que previenen recaídas de la enfermedad precoz y posiblemente también aumentan la supervivencia.
En cuanto a estrategias reproductivas, a través de la reproducción asistida, se puede evitar pasar la mutación genética a la descendencia, mediante una fecundación in vitro y la selección de un embrión sin la mutación en BRCA. Las cuestiones éticas son relevantes puesto que supone rechazar embriones sanos sólo en base a un riesgo de enfermar en el futuro, y todos los casos deben pasar por la comisión de reproducción humana asistida para obtener el visto bueno.
Otra técnica que pronto estará a nuestra disposición consiste en evaluar los diferentes genes, que por separado tienen poco riesgo pero que de forma conjunta pueden suponer un alto riesgo. Son los test de puntaje poligénico. Todavía no están a nuestra disposición porque precisan de estudios que avalen su uso en nuestra población.
Cáncer de ovario hereditario
La prevención del cáncer de ovario hereditario es más compleja que la de cáncer de mama hereditario ya que es un cáncer mucho más difícil de detectar. Hay establecidos programas de detección precoz con ecografías transvaginales y detección de marcadores tumorales CA-125 en mujeres de alto riesgo, pero tienen una eficacia muy limitada. Por ello, cuando la mujer ya ha cumplido su deseo gestacional y/o la edad de la menopausia es cercana, se recomienda de forma directa la cirugía preventiva. En portadoras de BRCA1 se recomienda entre los 35 y los 40 y en BRCA2 ente los 40 y los 45.
Los síntomas de la menopausia precoz pueden ser muy potentes en mujeres de 35-40 años a las que se ha realizado una cirugía preventiva de cáncer de ovario que consiste en quitar los dos ovarios y las trompas. Por ello, se puede recomendar un tratamiento sustitutivo que es hormonal durante un tiempo corto y solo con estrógenos. En general no hay evidencia de que este tratamiento aumente el riesgo de cáncer de mama en esta población de pacientes.
REFERENCIAS
(1) Grupo SOLTI [SOLTIResearchGroup]. (2021, 17 noviembre). ¿Qué me va a pasar si me detectan una alteración genética que predispone a cáncer?
Dr. Jesús Alarcón [Vídeo]. YouTube.
(2) Grupo SOLTI [SOLTIResearchGroup]. (2021, 17 noviembre). ¿Qué es el cáncer hereditario, cuándo debemos sospecharlo y cómo se diagnostica? Dra. Catalina Lladó [Vídeo]. YouTube. https://youtu.be/wDgvVvnxq1g
Imagen de la cabecera: Photo by National Cancer Institute on Unsplash
